
泌尿器科について

泌尿器科について

泌尿器科は、尿管・尿道・膀胱・腎臓といった尿の生成・排尿に関係する臓器や、副腎などの内分泌系の臓器、前立腺・精巣・陰茎といった男性特有の臓器など、尿路とその周辺臓器を対象とする診療科です。扱う病気は、尿道炎・膀胱炎・尿路結石・腎盂腎炎・頻尿・尿失禁・性感染症・前立腺肥大症・神経因性膀胱などの良性疾患から、前立腺癌、膀胱癌、腎細胞癌、精巣腫瘍、陰茎腫瘍などの悪性腫瘍まで広範囲に及びます。
泌尿器科というと少し受診をためらう方もいらっしゃいますが、泌尿器の症状は加齢とともに誰もが経験するもので、恥ずかしいことではありません。当院ではプライバシーに配慮し、患者様との対話を大切にした泌尿器科をめざしております。頻尿、血尿、前立腺、腎臓病、性病など泌尿器で心配なことがあれば、一人で悩まずに、どんな些細なことでもお気軽にご相談ください。
こんな痛みや症状でお困りではないですか?
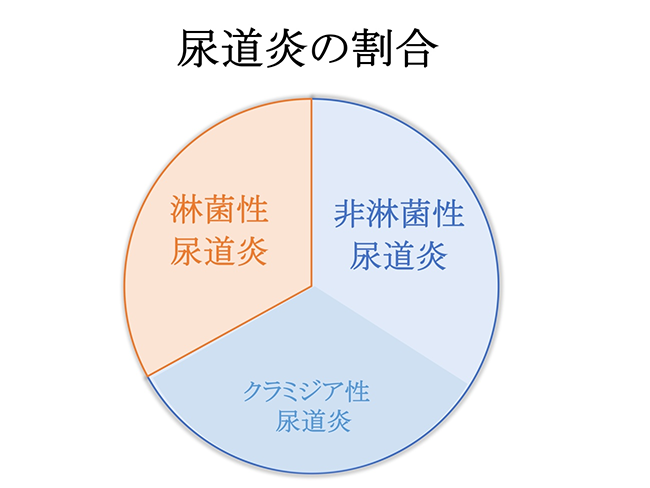
尿道炎は細菌感染や尿道の粘膜に傷つくことで起こります。クラミジア性尿道炎や淋菌性尿道炎など性感染症によることが多く、排尿時に焼けつくような痛みやかゆみ、不快感があります。尿道から黄色や白色の膿が出て下着を汚したり、尿出口が赤く腫れたりします。頻尿などの症状が現れることもあります。男性の場合、尿道炎を放置すると精巣上体炎(副睾丸炎)に進行することがあります。また、尿道狭窄となり、排尿に支障をきたすようになるため、早めの受診が必要です。
淋菌(Neisseria gonorrhoeae)により引き起こされる淋菌感染症の1つで、性行為によって感染します。
性交渉から約2〜7日
急激に発症し、症状が強く現れる
外尿道口の発赤、排尿初期の強い尿道痛、排尿時の灼熱感(ヒリヒリ・チクチク・ピリピリ感)、白色〜黄色の膿やネバネバした粘液性分泌物の出現
採尿検査、分泌物検査(分泌物が出ている場合に綿棒で採取)、うがい液(のど)
分泌培養検査あるいは尿・分泌物の遺伝子増幅検査(PCR法、SDA法、TMA法)
淋菌(Neisseria gonorrhoeae)
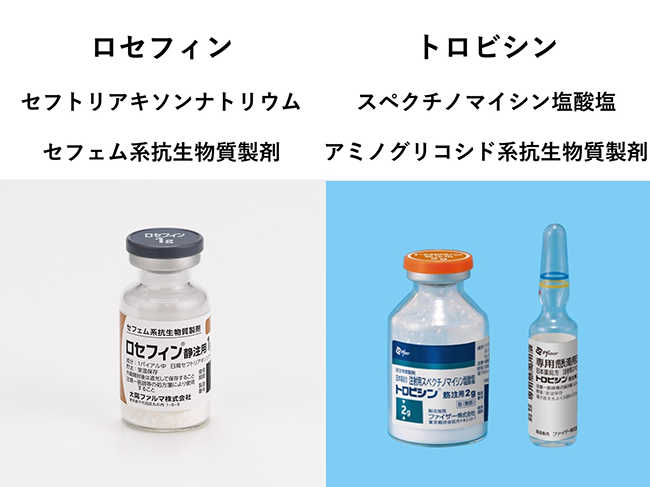
セフェム系薬(セフトリアキソン)、アミノグリコシド系薬(スペクチノマイシン:トロビシン)等の抗菌薬の投与
*ニューキノロン系薬及びテトラサイクリン系薬剤は耐性が多く使用は推奨されていません
(クラミジア性尿道炎+非クラミジア性非淋菌性尿道炎)
淋菌以外の微生物による尿道炎。クラミジアトラコマティス(Chlamydia trachomatis)により引き起こされるクラミジア感染症が最も多いが、マイコプラズマジェタニウム(Mycoplasma genitalium)やトリコモナスバジナリス(Trichomonas vaginalis)などの原因微生物がいる。
性交渉から約1〜3週間
緩やかに発症し、自覚症状が軽い
軽度の尿道掻痒感(かゆみ、不快な感覚)、排尿初期の軽い排尿痛、少量で透明から白色に近いサラサラした液体状分泌物の出現
採尿検査、分泌物検査(分泌物が出ている場合に綿棒で採取)、うがい液(のど)
分泌物培養検査あるいは尿・分泌物の遺伝子増幅検査(PCR法、SDA法、TMA法)
クラミジア性尿道炎に対する治療
マクロライド系薬(ジスロマック)、テトラサイクリン系薬(ミノマイシンカプセル)、ニューキノロン系薬(クラビット)などの抗菌薬を投与
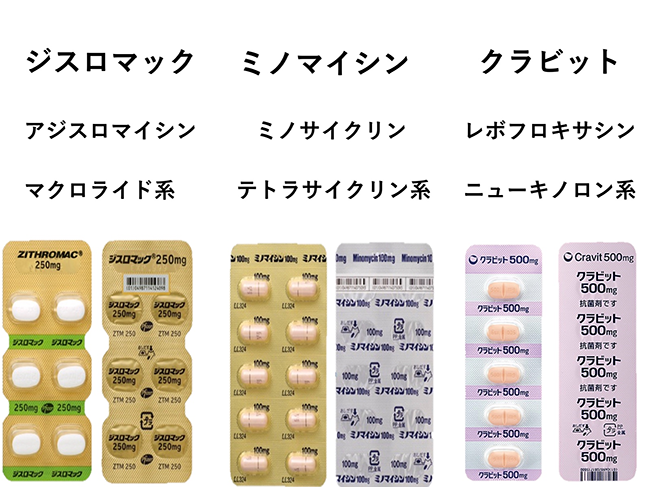
非クラミジア性非淋菌性尿道炎に対する治療

| タイミング | 性交渉 | ||
|---|---|---|---|
| 病名 | 淋菌性尿道炎 | 非淋菌性尿道炎 | 非クラミジア性非淋菌性尿道炎 |
| 潜伏期間 | 約2~7日 | 約1~3週間 | |
| 発症 | 急激に発症 | 緩やかに発症 | |
| 症状 | 外尿道口の発赤 排尿初期の強い尿道痛 排尿時の灼熱感(ヒリヒリ・ピリピリ感) |
軽度の尿道掻痒感(かゆみ、不快な感覚) 排尿初期の軽い排尿痛 |
|
| 症状の強さ | 症状が強い | 症状が軽い | |
| 尿道分泌物 | 多量の膿性分泌物 (多数の多核白血球、グラム陰性双球菌を認める) |
少量の漿液性又は粘液性の分泌物 (多核白血球を認めるが、グラム陰性双球菌が認められない) |
|
| 検査方法 | 採尿検査、分泌物検査(分泌物が出ている場合に綿棒で採取)、うがい液(のど) 分泌培養検査あるいは尿・分泌物の遺伝子増幅検査(PCR方、SDA法、TMA法) |
||
| 原因微生物 | 淋菌(Neisseria gonorrhoeae) | クラミジアトラコマティスが約50% (Chlamydia trachomatis) |
マイコプラズマジェタニウム (Mycoplasma genitalium) トリコモナスバジナリス (Trichomonas vaginalis)など |
| 治療法 | 抗菌薬治療 | ||
| セフェム系薬 アミノグリコシド系薬 |
マクロライド系薬 テトラサイクリン系薬 ニューキノロン系薬 |
テトラサイクリン系薬 ニューキノロン系薬 抗原虫剤 |
|
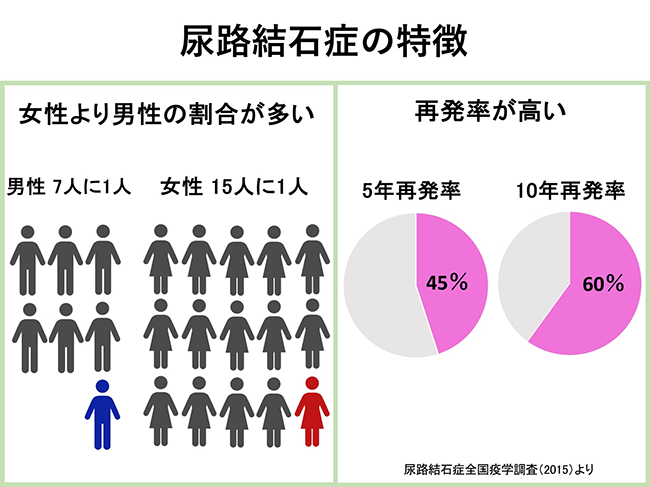
腎臓から尿道につながる尿路に結石ができる疾患で、結石のある部位によって腎臓結石、尿管結石、膀胱結石、尿道結石に分けられます。泌尿器科外来で頻度の高い疾患の一つで、結石の大きさや位置によっては激痛が起こり、発熱や吐き気、嘔吐を伴うこともあります。尿検査、画像検査(超音波検査・レントゲン検査・CT検査など)で診断がついたら、まず痛みを抑えます。その後、結石の大きさや位置を確認し、治療方針を検討します。
尿成分が石になる、それが尿路結石
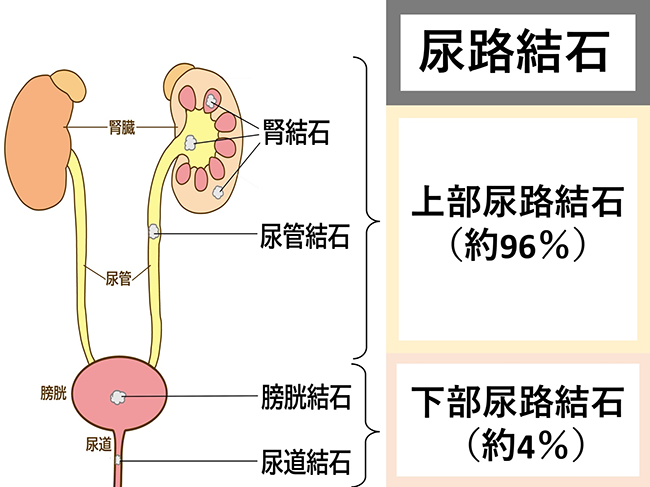
| 尿路結石症 | 上部尿管結石 | 下部尿路結石 | ||||
|---|---|---|---|---|---|---|
| 腎結石 | 尿管結石 | 膀胱結石 | 尿道結石 | |||
| 発生部位 | 腎臓 | 尿管 | 膀胱 | 尿道 | ||
| 発生割合 | 約96% | 約4% | ||||
| 好発年齢 | 男性:30~40歳代 女性:50~60歳代 |
男女ともに 60~70歳代 |
||||
| 症状 | 少ない 鈍痛・血尿など ときに嵌頓し、疝痛発作などを生じる |
血尿 背中、腰、脇腹 下腹部の疝痛発作 |
血尿 排尿時痛 排尿障害、尿閉など |
血尿 排尿障害、尿閉 疼痛、尿線途絶 |
||
| 治療法 |
|
保存療法 | 水分摂取(2~3L/日)、補液 運動 利尿薬やクエン酸製剤などによる尿中成分の補正 尿酸結石、シスチン結石の場合は結石溶解療法を行う |
|||
|
積極的 除去法 |
体外衝撃波結石砕石術 経皮的結石砕石術 軟性鏡による経尿道的結石砕石術 |
体外衝撃波結石砕石術 経尿道的結石砕石術 |
経尿道的結石砕石術 |
経尿道的結石砕石術 |
|
体外で発生させた衝撃波を照射し砕石する方法。低侵襲で全ての上部尿路結石に適応だが石のサイズや場所によっては破砕できないこともある。破砕しても自然に排出されない場合もあり、妊婦に対しては禁忌である。
経皮的腎瘻を作成し砕石する方法。2cm以上の腎結石には第一選択である。破砕力・結石除去力はTULよりも高く、大きな結石やサンゴ状結石の除去もできる。
経尿道的に内視鏡を逆行性に尿管内に挿入し砕石する方法。尿管全般、特に中・下部尿管結石および結石が長期に嵌頓して水腎症をきたしている場合に有効。
軟性尿管鏡を使用するため、硬性尿管鏡では行えない腎結石の治療が可能。
慢性的な脱水状態や水分摂取不足では尿路結石が発生しやすい。食事以外に1日2000ml以上の水分摂取が再発予防に対して有効である。
膀胱の収縮活動がコントロールを失い、膀胱が勝手に収縮してしまう病気です。頻尿はもちろんですが、尿意が頻発し、我慢することができず、漏らしてしまう切迫性尿失禁などが発生します。脳や脊髄の病気、前立腺肥大症、膀胱炎、加齢、精神的なストレスなど原因は様々ですが、原因がはっきりしないケースも少なくありません。
診療では、他の病気の可能性も含めて、問診や検査(腹部エコー検査、血液検査、尿検査、尿流測定、パッドテスト、ストレステストなど)を行います。生活習慣の見直しで頻尿が改善することも多い病気ですので、薬だけに頼らず生活習慣の見直しや指導も積極的に行っていきます。
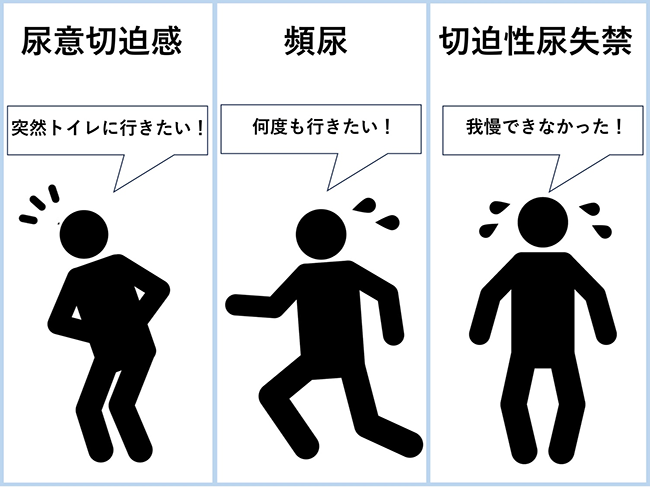
原因疾患の治療と保存療法(行動療法・薬物療法)が基本となる
| 治療 | 種類 | 概要 |
|---|---|---|
| 行動療法 | 膀胱訓練計画療法 | 尿意を感じてから排尿を我慢し、排尿の間隔を延長させることで膀胱容量を増やしていく |
| 生活管理指導 | 減量:体重の4〜5%の減量で頻尿と尿漏れの改善効果が特に女性に効果が高い 頻尿治療:利尿作用のあるカフェイン、アルコール摂取の是正・抑制 適切な水分摂取:食事以外に1000〜1500mlの水分摂取が適切 排便コントロール:頻尿や尿漏れに悪影響となる 運動療法:適度な運動で骨盤内の虚血を改善 なるべく体を冷やさない 同じ姿勢を取り続けない 禁煙 |
|
| 理学療法 | 骨盤底筋訓練:骨盤を底から支える筋肉群を収縮させることにより尿道括約筋の収縮力をリハビリする訓練法 膀胱訓練:尿意を感じてから排尿を我慢し排尿感覚を延長させることで膀胱容量を増やしていく訓練法 |
|
| 薬物療法 (対症療法) |
抗コリン薬 | ムスカリン受容体を遮断することで蓄尿機能障害を改善する |
| パップフォー 20mg錠:神経因性膀胱、神経因性頻尿など幅広い適応 | ||
| ベシケア 5mg錠:投与量の自由度が高く症状・副作用に応じて調整しやすい | ||
| ステーブラ錠orウリトス 0.1mg錠:作用時間が短いが効果発現が早くオンデマンド投与可能 | ||
| トビエース 4mg錠:排尿筋過活動抑制効果に優れ切迫性尿失禁に対する有効性が高い | ||
| ネオキシテープ73.5mg/枚:貼付剤のため抗コリン薬特有の口内乾燥や便秘が少ない | ||
| β3作動薬 | 副作用が少ないためfirst line。アドレナリンβ3受容体を刺激して膀胱平滑筋を弛緩させる | |
| ベタニス 50mg錠:発売後10年以上の実績がある | ||
| べオーバ 50mg錠:新規β3作動薬として生殖年齢に処方する上で制約がないメリットがある | ||
| その他 治療法 |
磁気刺激療法 (MS:Magnetic Stimulation) |
磁力が発生する椅子に衣服を着たまま座ることで、骨盤底領域の神経、筋肉を磁気刺激で改善する治療法 身体の深層部まで浸透する効果、磁力の安全性の高さ、肌に直接触れず皮膚反応が生じないなどのメリットがある さぎぬま泌尿器科・美容クリニックは全国でも指折りの高強度磁気刺激治療器(HITS療法)導入施設です 詳しくはこちら(スターフォーマー磁気治療機) |
| 干渉低周波治療 | 下腹部と臀部の皮膚に直接電極を貼り付け、電気で骨盤神経の抑制反射や膀胱排尿筋・骨盤底筋を刺激する治療法 | |
| 仙骨神経刺激 電気刺激療法 |
仙骨孔から電極を埋め込み仙骨神経を電気刺激する治療法 | |
| ボツリヌス毒素 膀胱壁内注入療法 |
内視鏡を用いて、経尿道的に膀胱壁内にボツリヌス毒素を注射して膀胱を弛緩させる治療 局所麻酔を使用し外来でも行えるが、効果が永続しない、尿路感染、尿閉などの副作用がある |
尿失禁は、男女問わず起こる可能性があります。尿失禁は自分の意思とは関係なく尿が漏れてしまう症状で、「切迫性尿失禁」「腹圧性尿失禁」「溢流性尿失禁」「機能性尿失禁」に分類されています。
尿失禁は、状態や症状に応じて治療と対策方法があります。我慢したり諦めたりせず、早めにご相談ください。
切迫性尿失禁・腹圧性尿失禁・混合性尿失禁 行動療法
肥満の改善、禁煙、適度な運動、重症の便秘の改善、適度な水分摂取、排尿障害につながる薬剤中止
膀胱訓練とは排尿を我慢することにより蓄尿症状(特に過活動膀胱症状)を改善させる方法である。また2〜4時間毎のトイレ誘導を行う定時排尿、排尿習慣に合わせて失禁する前にトイレに予防的に行くスケジュールを作る習慣療法があります。
女性に多く、頻尿、血尿、排尿時の痛みが特徴的な病気です。悪化してくると残尿感がひどく、何度もトイレに行くようになり、はっきりとした痛みを伴うこともあります。さらに悪化すると、排尿時の焼け付くような痛み、血尿が現れることもあります。膀胱炎は何らかの原因で尿道から細菌が膀胱へ侵入することによって起こります。一番の原因となるのは大腸菌ですが、通常は抗菌薬投与により完治することがほとんどです。膀胱炎は放っておくと腎盂腎炎(じんうじんえん)を併発してしまうこともありますので、膀胱炎の疑いのある症状が出た場合は早めの受診をお勧めします。
尿路に起こる細菌感染症の一つです。腎臓内にある尿のたまる部位を腎盂(じんう)といいますが、そこに膀胱から大腸菌などの細菌が逆流することで感染を起こします。急な発熱、悪寒、吐き気、脇腹や腰の痛みなどの症状が出ます。抗菌薬で治療をしますが治療が遅れると入院が必要なこともあるので早期の治療が大切です。
性行為を介して感染しますが、初期は感染していても自覚症状に乏しく、気づかないこともあります。放置して症状が進行すると、頚管炎や下腹痛などを起こしたり、病気によっては骨盤腹膜炎を起こし不妊の原因になったりもします。主な性感染症には、クラミジア、淋菌、ヘルペス、尖圭コンジローマ、トリコモナス、HIV(エイズ)などがあります。
治療法は病状によって様々です。おりものの変化(量の増加・色味の変化・悪臭)、外陰部の痛み・かゆみ・水泡やイボの出現、不正出血などがある場合は早めの受診をお勧めします。

急性前立腺炎の多くは大腸菌などの細菌が尿道から侵入し、前立腺に感染することで起きます。症状としては、発熱や排尿困難、排尿痛や残尿感、頻尿、全身倦怠感が生じます。急激に悪化した場合、敗血症などを併発する危険性があるため早期治療が重要です。
慢性前立腺炎は長時間座ったままの姿勢を取り続ける人、働き盛りの20~40代に多いのが特徴です。会陰部の不快感、排尿時排尿後の痛み、射精時射精後の痛み、精液に血が混じるなどの症状が現れます。治療は症状によって異なりますが、症状が改善するまでに数カ月かかることもあります。
前立腺肥大症は、前立腺の病気のなかで最も頻度の高い病気です。前立腺が肥大して様々な排尿障害が生じてきます。前立腺は直腸と恥骨の間にあり、尿道を取り囲んでいます。そのため前立腺が肥大すると、尿道を圧迫して排尿に関わる症状が現れます。
症状としては、夜中に何度もトイレのために起きたり、排尿までに時間がかかったり、尿線が細くなります。さらに進行すると尿が出なくなることもあります。診断には症状から病気を疑う国際的評価方法(IPSS)や、診察・検査として直腸指診、超音波検査やMRI検査などの画像検査、前立腺癌の腫瘍マーカー検査(採血検査)、残尿測定・尿流量測定があります。治療は薬物療法、状態によっては手術療法などを行います。
前立腺がんは泌尿器系のがんの中で、近年最も増加傾向にあります。かなり進行するまで症状が無いケースがほとんどで、検診がとても重要になります。検診でPSA(前立腺特異抗原)という腫瘍マーカーを測定するようになってからは、早期診断も可能になってきました。
早期発見、治療を行えば死亡率は非常に低いがんです。50歳を超えたら年に一度はPSA検診をお勧めします。

加齢の変化で骨盤底の筋肉が弱くなり、子宮や膣壁が正常の位置より病的に下垂する病気です。進行すると膣外に子宮、膣、膀胱、腸管などの臓器が排出される状態になります。更年期以降の女性に認められ、お産経験がある女性の約半数に生じるともいわれています。
軽度では自覚症状がなく、進行すると尿失禁や頻尿、異物感などが生じてきますが、脱出部位により、症状は様々です。治療は体操(骨盤底筋訓練)、ペッサリー(膣内に器具を入れて下垂を抑える)療法、手術療法があり、症状や年齢によって選択されます。
